Questo contributo si basa sui primi risultati di un progetto di ricerca sull’economia italiana finanziato dalla fondazione Friedrich-Ebert in Germania. La versione inglese dell’articolo è apparsa sulla rivista Intereconomics e in tedesco nel blog Makronom.de.
La pandemia del COVID-19 ha sconvolto il sistema sanitario italiano che nelle regioni più colpite non è stato in grado di fornire assistenza a tutti i pazienti affetti dal virus. Guardando indietro agli anni dell’austerità, è giusto chiedersi se la politica dei tagli alla spesa pubblica sia in parte responsabile della situazione attuale. Le misure di riduzione della spesa seguite alla crisi del 2008 ed alle sue conseguenze nell’area dell’euro sono state particolarmente drastiche in Italia. Tuttavia, le politiche di austerità nel paese risalgono a molto prima. In questo articolo vogliamo approfondire il rapporto tra sanità ed austerità in Italia.
La Costituzione italiana (Art. 32) garantisce il diritto all’assistenza sanitaria universale ed in larga parte gratuita.[1] Fondato nel 1978, spetta al Servizio sanitario nazionale (SSN) offrire questo diritto ai cittadini. Tuttavia, già nel corso degli anni Novanta, si sono registrati tentativi di riforma del SSN che hanno cercato di sostituire il sistema sanitario pubblico con uno più orientato all’economia di mercato. Sebbene questo obiettivo non sia stato pienamente raggiunto, il tentativo ha innescato un significativo processo di trasformazione del sistema sanitario italiano. Oltre a misure di contenimento della spesa, negli anni Novanta si è assistito alla riorganizzazione del sistema amministrativo del SSN in base all’approccio della cosiddetta “Nuova amministrazione pubblica” (New Public Management) orientata ai principi del libero mercato.[2]
Obiettivo delle riforme era quello di provvedere al contenimento dei costi alla luce delle crescenti esigenze sanitarie dovute all’invecchiamento della popolazione e a nuove tecnologie in rapido miglioramento. L’obiettivo prioritario a livello macroeconomico era quello di limitare la crescita del debito pubblico per rispettare i criteri del Trattato di Maastricht e del Patto di stabilità e crescita.[3] Più recentemente, la crisi finanziaria globale e le politiche di austerità che sono seguite alla crisi dell’euro hanno messo a dura prova l’economia italiana e le restrizioni alla spesa sanitaria sono tornate all’ordine del giorno.[4] Si può quindi concludere che a differenza di molti altri paesi dell’area euro, l’Italia è stata sottoposta a un regime di austerità fin dai primi anni Novanta a causa degli sforzi compiuti per soddisfare i requisiti dei trattati europei. Di fatto il bilancio dello Stato italiano ha registrato avanzi primari per quasi trent’anni (figura 1). Questo significa che per quasi tre decenni lo Stato italiano ha sottratto risorse all’economia italiana più di quanto la popolazione abbia ricevuto in cambio in termini di servizi pubblici.
Il grafico seguente mostra che nella prima metà degli anni Novanta e nella crisi dell’euro dopo il 2010, i periodi di tagli alla spesa sanitaria sono stati tendenzialmente accompagnati da periodi di forte consolidamento fiscale (come mostrato dall’aumento del saldo primario corretto per l’andamento del ciclo economico).
Figura 1. Spesa pubblica sanitaria pro capite a prezzi costanti in euro (anno base 2010), (asse sinistro) e saldo primario corretto per il ciclo economico in percentuale del PIL potenziale (asse destro) per l’Italia.
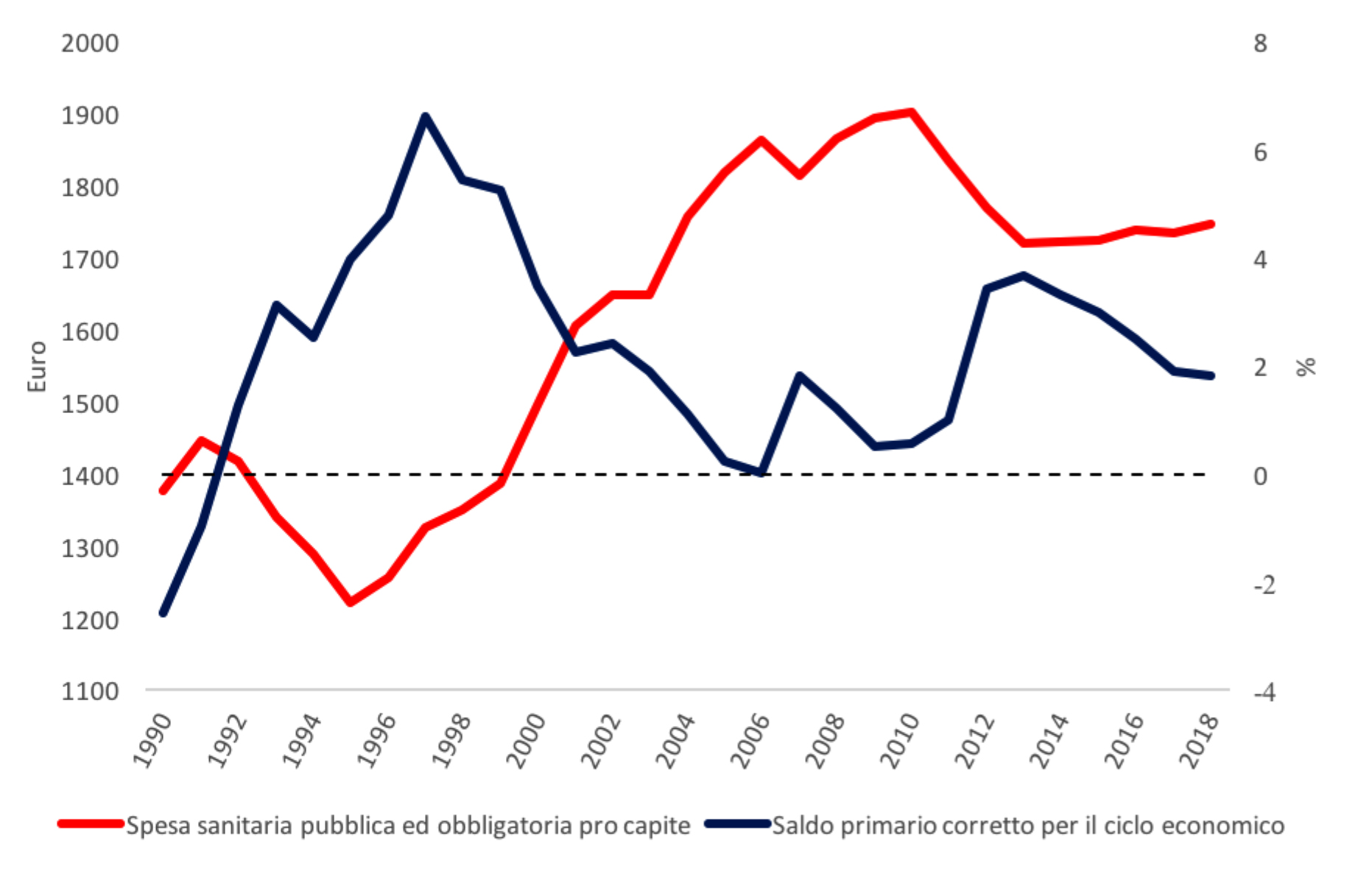 Fonte: dati OCSE e FMI.
Fonte: dati OCSE e FMI.
Note: l’OCSE classifica nella stessa categoria le spese sanitarie finanziate dal stato e quelle finanziate dall’assicurazione sanitaria obbligatoria.
La figura 2 mostra l’evoluzione della spesa sanitaria in Italia insieme a quella dei paesi più popolosi dell’area monetaria dell’euro e alla media dell’area euro. Si possono osservare tre fasi nell’evoluzione della spesa italiana. Negli anni Novanta, a differenza della maggior parte dei paesi industrializzati, l’Italia ha registrato un calo della spesa sanitaria pubblica (misurata in euro pro capite a prezzi costanti). In questa periodo la spesa sanitaria aumenta solo dell’8,7 percento (la più bassa tra i paesi considerati). Solo dalla fine degli anni Novanta è iniziata una leggera tendenza al rialzo. Dal 2000 al 2010 la spesa pro capite in Italia è aumentata parallelamente agli altri paesi europei fino alla fine degli anni Duemila rappresentando un aumento in termini percentuali del 27,1 percento. A partire dal 2010 inizia invece una nuova fase di contenimento della spesa sanitaria che si protrae fino al 2015 per poi rimanere relativamente costante fino al 2018. In questo periodo, caratterizzato dalla più recenti politiche di tagli, la spesa pro capite in Italia è diminuita dell’8,2 percento, meno che in Grecia ma più che in Spagna e Portogallo. Al contrario, il gruppo dei paesi del Nord ha registrato un aumento della spesa sanitaria. Complessivamente, dal 1990 al 2018, la spesa sanitaria pubblica in termini pro capite in Italia è aumentata del 26,8 percento, di gran lunga il valore più basso tra i paesi europei analizzati.
Figura 2. Spesa sanitaria pubblica e obbligatoria pro capite a prezzi costanti in euro (anno base 2010) per paesi selezionati.
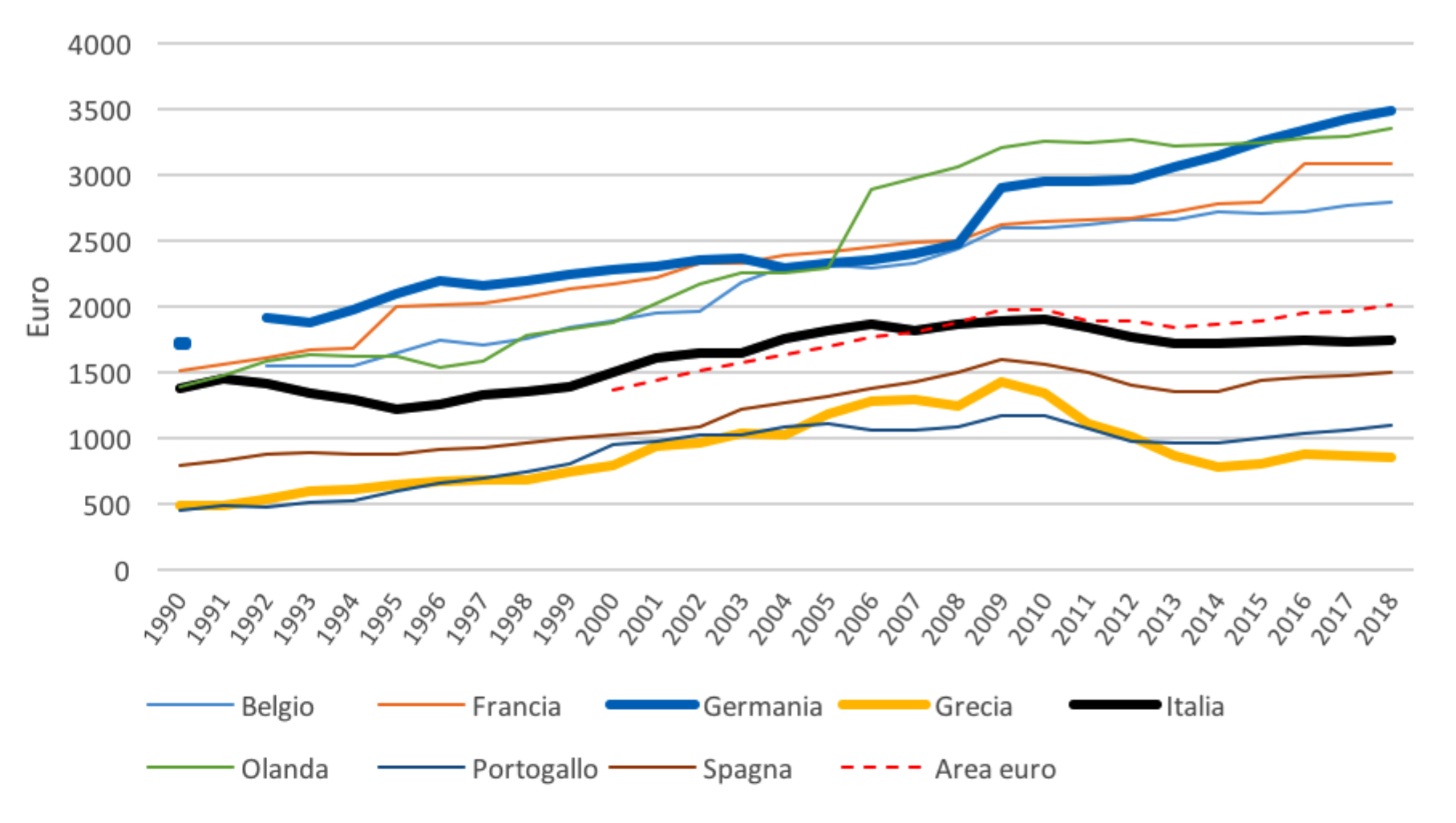
Fonte: dati OCSE ed elaborazione degli autori.
Note: I dati per Malta e Cipro non sono disponibili e non sono inclusi nel calcolo della media dell’area euro (calcolo con paesi membri allo stato attuale). Interruzioni presenti nelle serie storiche. Per il 2018, dati provvisori o stime OCSE.
Nell’ultimo decennio, la portata dei tagli al SSN è stata particolarmente drammatica. Sulla scia della crisi economica e finanziaria del 2008, la spesa sanitaria pubblica totale in Italia (compresi investimenti, consumi intermedi, ricerca e sviluppo e altre componenti) ha subito una drastica battuta d’arresto. Dal 2008 al 2018, la spesa sanitaria pubblica totale in termini nominali (cioè includendo l’inflazione) è aumentata solo del 5,3 percento in Italia, mentre in Germania è aumentata del 46,8 percento. I dati COFOG[5] forniscono inoltre evidenza dell’entità dei tagli ai servizi ospedalieri.[6] A differenza dei paesi del Nord Europa, nello stesso arco di tempo l’Italia (insieme a il Portogallo e in misura maggiore alla Grecia) ha ridotto la spesa pubblica destinata al sistema ospedaliero per un valore del 4 percento in termini nominali.
Secondo un recente rapporto della Federazione europea delle strutture ospedaliere e sanitarie (HOPE), nell’Unione europea quasi un terzo della spesa sanitaria pubblica è utilizzata per coprire le spese degli istituti di cura.[7] Nel corso degli anni, il sistema ospedaliero è stato soggetto a pressioni crescenti ed è stato spesso considerato la principale fonte per potenziali tagli ai sistemi sanitari pubblici. [8] Le strategie di contenimento dei costi hanno ridotto l’offerta di cure ospedaliere con ricorso ai ricoveri a favore dei servizi di tipo day hospital e ambulatoriali, sacrificando così la capacità ricettiva del sistema ospedaliero. I dati dell’Organizzazione Mondiale della Sanità (OMS) mostrano che dall’inizio degli anni Novanta, il numero di ospedali (in particolare degli ospedali per cure acute) è stato ridotto drasticamente in tutta Europa, ma soprattutto in Belgio e in Italia. La figura 3a mostra che nel 1990 l’Italia aveva un numero di ospedali per cure acute (ogni 100’000 abitanti) simile alla Germania. Tuttavia nello spazio di due decenni l’Italia ha ridotto la propria capacità ospedaliera molto più che altri paesi europei.
Figura 3. Numero di ospedali per cure acute per 100’000 abitanti per paesi selezionati e media UE (a) e numero di letti per cure acute per 1.000 abitanti nei paesi selezionati e media dell’UE (b).
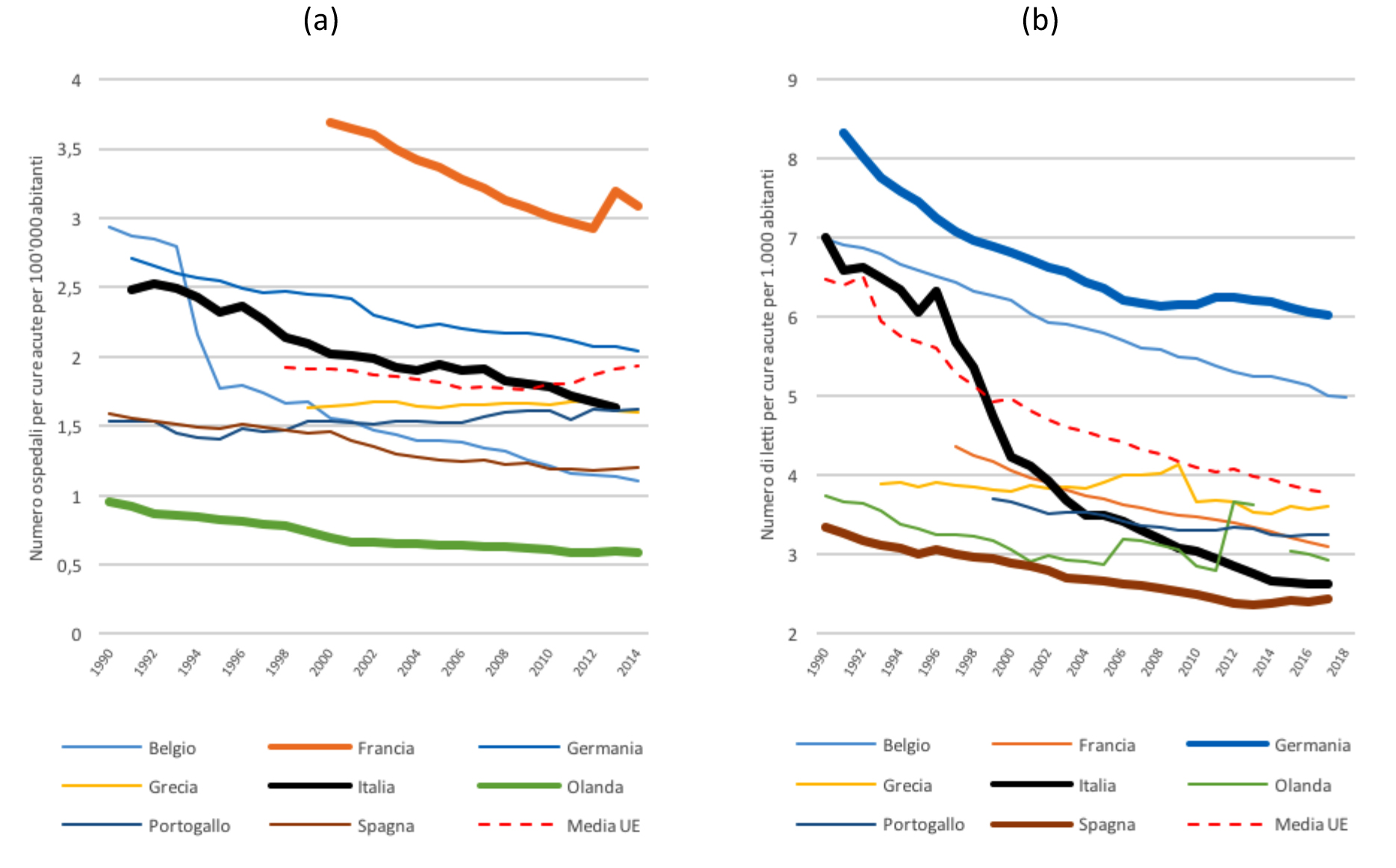
Fonte: dati OMS, OCSE ed elaborazione degli autori.
Note: media UE in (a) post 2004 e calcolo media UE in (b) con dati disponibili e con paesi membri allo stato attuale.
La disponibilità di letti per cure acute (espressa in posti letto ogni 1.000 abitanti) è stata ridotta persino di più della capacità ospedaliera di cure acute (figura 3b). Sebbene una tendenza alla riduzione del numero di posti letto disponibili per 1.000 persone si possa osservare in molti paesi europei, solo pochi hanno ridotto il numero di letti a un livello così basso come ha fatto l’Italia. Nel 1990, l’Italia aveva sette posti letto ogni 1.000 abitanti, un valore vicino a quello tedesco e al di sopra della media UE. Nel 2017, il numero dei letti per cure acute era sceso a 2,6 ogni 1.000 abitanti, significativamente più basso rispetto alla Germania con sei letti disponibile per 1.000 persone e molto più vicino al valore storicamente basso della Spagna. Quindi in un tempo piuttosto breve periodo, l’Italia si è trovata ad avere una delle capacità ospedaliere più basse d’Europa.
Si registra inoltre una differenza notevole nella disponibilità di letti per terapia intensiva, con l’Italia di nuovo in coda in Europa[9]. Sebbene negli ultimi anni il numero di posti letto per la terapia intensiva in Italia sia rimasto relativamente costante (figura 4), la capacità di letti in terapia intensiva non è stata ampliata a sufficienza (a differenza ad esempio della Germania) nonostante gli avvertimenti della formazione di possibili colli di bottiglia nella capacità di accoglienza dei pazienti.[10]
Figura 4. Numero totale di letti in terapia intensiva e in pneumologia in Italia e Germania
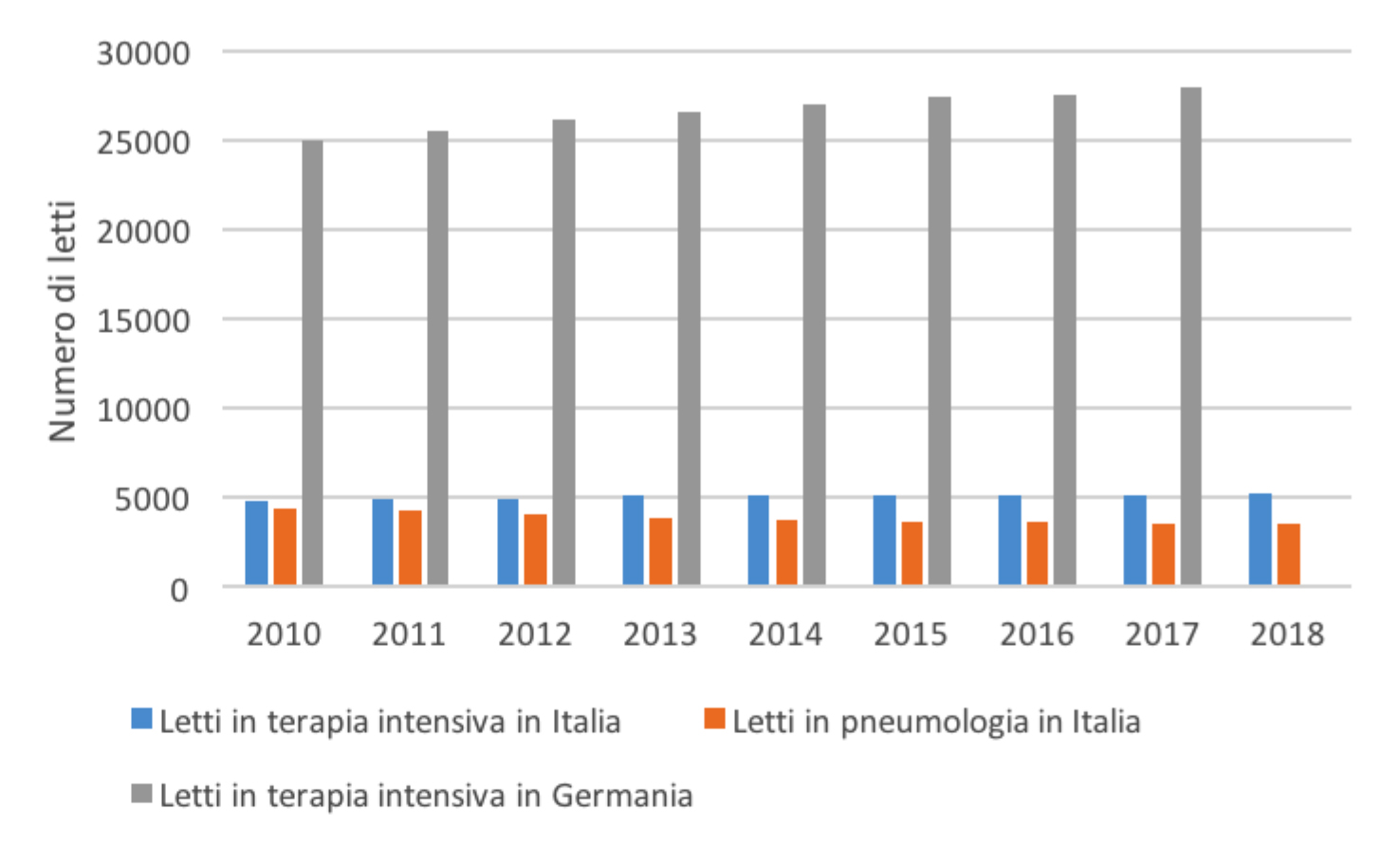
Fonte: Ministero della Salute e Destatis.
Va inoltre considerato che mentre la discussione pubblica si è concentrata sulla disponibilità di posti letto in terapia intensiva e sulla disponibilità di apparecchiature per la ventilazione meccanica anche il numero di letti disponibili nei reparti di pneumologia risulta essere importante. La velocità con cui deve essere fornita la ventilazione meccanica ai pazienti è una questione controversa tra medici pneumologi e medici di terapia intensiva.[11] Dato l’attuale gap di ricerca sul COVID-19, potrebbe essere richiesta una diagnosi completa dei pazienti affetti dal virus anche da parte di medici pneumologi con la possibilità di avere quindi cure e risultati migliori.[12] In questo contesto, la sostanziale riduzione del numero di letti nei reparti di pneumologia che si è registrata in Italia a partire dal 2010 in Italia risulta particolarmente tragica. Secondo i dati del Ministero della Salute italiano, il numero di posti letto in pneumologia è sceso da 4.414 nel 2010 a 3.573 nel 2018, una riduzione del 19 percento.
In conclusione, la riduzione delle risorse destinate al SSN e in particolare al sistema ospedaliero pubblico va avanti da quasi 30 anni e ha causato gravi difficoltà nell’affrontare efficacemente le conseguenze del COVID-19. L’attenzione unilaterale al contenimento della spesa e alla riduzione del debito pubblico ha privato il sistema sanitaria italiano di una parte importante della sua capacità di offrire una protezione adeguata alla popolazione. Lo scoppio della crisi sanitaria ha suonato un campanello d’allarme che non può rimanere inascoltato.
Riferimenti bibliografici
Begley, S., 2020, With ventilators running out, doctors say the machines are overused for Covid-19, «STAT» 8 Aprile, https://www.statnews.com/2020/04/08/doctors-say-ventilators-overused-for-covid-19/ (ultimo accesso 9 Maggio 2020).
De Belvis, A.G., Ferrè, F., Specchia, M.L., Valerio, L., Fattore, G. e Ricciardi, W., 2012, The financial crisis in Italy: Implications for the healthcare sector, Health policy, vol. 106, pp. 10-16.
Gattinoni, L., Coppola, S., Cressoni, M., Busana, M. e Chiumello, D., 2020, Covid-19 Does Not Lead to a “Typical” Acute Respiratory Distress Syndrome, American Journal of Respiratory and Critical Care Medicine, advance online publication.
European Commission, 2019, Country Report Italy 2019: Including an In-Depth Review on the prevention and correction of macroeconomic imbalances, SWD(2019) 1011 final.
European Hospital and Healthcare Federation, 2018, Hospital in Europe, Health care data 2018.
McKee, M., 2004, Reducing hospital beds: What are the lessons to be learned?, European Observatory on Health Systems and Policies, Policy Brief No. 6.
OECD, 2020, Beyond Containment: Health systems responses to COVID-19 in the OECD, https://read.oecd-ilibrary.org/view/?ref=119_119689ud5comtf84&Title=Beyond%20Containment:Health%20systems%20responses%20to%20COVID-19%20in%20the%20OECD (ultimo accesso 9 Maggio 2020).
Pavolini E. e Vicarelli, G., 2013, Italy: A Strange NHS with Its Paradoxes, in Pavolini E. e Guillén A.M. (a cura di), Health Care Systems in Europe under Austerity, Work and Welfare in Europe, Palgrave Macmillan.
Popic, T. (2020), European health systems and COVID-19: Some early lessons, «EUROPP blog», https://blogs.lse.ac.uk/europpblog/2020/03/20/european-health-systems-and-covid-19-some-early-lessons/ (ultimo accesso 9 Maggio 2020).
Rhodes, A., Ferdinande, P., Flatten, H., Guidet, B., Metniz, P.G., e Moreno, R.P., 2012, The variability of critical care bed numbers in Europe, Intensive Care Medicine, vol. 38, pp. 1647-1653.
Note
[1] La Commissione europea nel suo Country Report 2019 (Commissione europea, 2019) ritiene che il SSN sia generalmente efficiente e che i suoi risultati in termini di salute degli italiani siano buoni anche se con disparità regionali evidenti.
[2] Pavolini e Vicarelli (2013).
[3] Pavolini e Vicarelli (2013).
[4] De Belvis et al. (2012).
[5] I dati Eurostat organizzati in base alla classificazione delle funzioni delle amministrazioni pubbliche (dall’inglese Classification of the Functions of Government, COFOG) per la spesa sanitaria (GF07 e relativi sottogruppi) raccolgono tutti i tipi di spesa pubblica a fini sanitari (comprese le spese per il personale dipendente, i consumi intermedi, le spese pubbliche per gli investimenti lordi, ecc.) La delimitazione della spesa pubblica nella classificazione COFOG differisce dal Sistema dei conti della sanità (System of Health Accounts).
[6] Secondo la classificazione COFOG, il ricovero in day hospital è classificato tra le prestazioni ospedaliere.
[7] HOPE (2018).
[8] Si veda McKee (2004) e Popic (2020).
[9] Si veda Rhodes et al. (2012) e OCSE (2020).
[10] Rhodes et al. (2012).
[11] Su questo di veda Gattinoni et al. (2010).
[12] Si veda anche Begley (2020).




